3 概述
白塞病(Behcet’s disease)1937年由土耳其皮膚科醫生H·Behcet最早提出,是一種全身性、慢性、血管炎症性疾病,主要臨牀表現爲複發性口腔潰瘍、生殖器潰瘍、眼炎及皮膚損害,也可累及血管、神經系統、消化道、關節、肺、腎、附睾等器官。該病具有一定的遺傳因素,病情呈反覆發作和緩解的交替過程。大部分患者預後良好,眼、中樞神經及大血管受累者預後不佳。白塞病合併胃腸道潰瘍者又稱爲腸白塞病(intestinal Behcet’s disease),爲白塞病的特殊類型。由於白塞病口腔黏膜的潰瘍出現率最高(95%以上),很早以前人們就推測胃腸黏膜也會出現潰瘍。有關白塞病合併消化系統病變的文獻報告最早在1940年,1958年Behcet通過對白塞病消化道的系統觀察和研究,提出胃腸道白塞綜合徵(gastrointestnal Behcet’s syndrome)。鑑於消化道潰瘍多發生在回盲部,1964年豚田等提議將其改名爲腸型白塞病(intestinal Behcet’s disease),近年文獻多稱腸白塞病。
本病無特殊預防方式,積極治療基礎疾病。
9 流行病學
我國發病率無確切資料,任何年齡均可患病,以女性居多。
10 病因
腸白塞病的病因尚不明確,有病毒、細菌、變態反應、自家免疫、社會環境因素等學說。從免疫角度上來看,本病患者縱隔充氣造影可見胸腺增大,病理組織學發現胸腺淋巴濾泡的百分率高達71%。在末梢血,中性白細胞的遊走功能亢進,中性白細胞內溶酶體酶活性亢進,出現免疫複合體,抑制性T細胞缺乏。
11 發病機制
對包括白塞病在內的炎症性腸疾病,使用魯米諾對末梢血的中性白細胞進行PMA刺激,對伴隨其吞噬作用發出的光子量進行化學發光研究,結果在白塞病者活性有意義地升高。此時,由於發生活性氧,引起包括血管內皮細胞在內的組織損害。
病理上把白塞病腸潰瘍分爲壞死型、肉芽腫型以及混合型。壞死型爲急性、亞急性病變,肉芽腫型爲慢性病變,混合型介於二者之間。鏡下可見腸黏膜水腫,黏膜固有層和黏膜下組織內的腸淋巴管擴張。腸的血管病變爲伴隨潰瘍出現的血管炎性變化,主要表現爲血管內膜的肥厚。以黏膜下組織的血管,特別是靜脈爲明顯。這種血管的病變與潰瘍的大小無關,受時間推移的影響,急性期潰瘍(壞死型)的血管病變比慢性期潰瘍(肉芽腫型)血管炎性病變爲輕。潰瘍越深,血管病變越明顯。而無潰瘍的腸黏膜,多見不到明顯血管炎性變化。這種血管病變與肺結核、克羅恩病、潰瘍性結腸炎的血管病變基本上無太大差異。
12 腸白塞病的臨牀表現
臨牀表現主要症狀有:口腔黏膜的反覆發作性潰瘍;結節性紅斑樣皮疹、皮下血栓性靜脈炎、毛囊炎樣皮疹、針刺試驗陽性等皮膚症狀;反覆發作性眼前房積膿性虹膜炎、視網膜、脈絡膜炎;外陰部潰瘍。此外,往往合併有關節炎、附睾炎以及消化道、心血管、中樞神經、呼吸系統、泌尿系統等症狀作爲該病的副症狀。病程中4個主症狀全部出現者爲該病的完全型。病程中出現3個主症狀,或是出現2個主症狀加上2個副症狀,或是眼的症狀再加上一個其他的主症狀者爲該病的不完全型。根據內臟系統損害的不同而分爲血管型、神經型、胃腸型等。
12.1 主症狀表現
(1)複發性口腔潰瘍:每年發作數次,發作期間在頰黏膜、舌緣、脣、軟齶等處出現多個痛性紅色小結,繼以潰瘍形成,潰瘍直徑一般爲2~3mm。有的以皰疹起病,7~14天后自行消退,不留痕跡。亦有少數持續數週不愈最後遺有瘢痕者。潰瘍此起彼伏。本症狀幾見於所有患者,且是本病的首發症狀。它被認爲是診斷本病的必需症狀。
(2)皮膚病變:皮損發生率高,可達80%~98%,表現多種多樣,有結節性紅斑、皰疹、丘疹、痤瘡樣皮疹、多形紅斑、環形紅斑、壞死性結核疹樣損害、大皰性壞死性血管炎、膿皮病等。患者可有1種或1種以上的皮損。特別有診斷價值的皮膚體徵是結節紅斑樣皮損和對微小創傷(針刺)後的炎症反應。
(3)眼炎:最爲常見的眼部病變是葡萄膜炎或稱色素膜炎,也有因血管炎而造成的視網膜炎。上述情況的反覆發作,可以導致嚴重的視力障礙甚至失明。男性患者有眼炎者多於女性。
(4)複發性外陰潰瘍:與口腔潰瘍性狀基本相似,只是出現的次數較少,數目亦少。常見的是女性患者的大、小陰脣,其次爲陰道,男性的陰囊和陰莖。也可以出現在會陰或肛門周圍。約75%患者有此症狀。潰瘍深大,疼痛劇、癒合慢。
12.2 胃腸道病變特點
白塞病患者中出現消化系統症狀者佔21.5%~60%,出現胃腸道病變患者的好發年齡爲20~50歲,男女比爲1.4∶1。半數以上是不完全型。主要症狀爲右下腹痛、腹部包塊、腹部脹滿、噯氣、嘔吐、腹瀉、便血等。嚴重者表現爲腸出血、腸麻痹、腸穿孔、瘻管形成等。本病潰瘍罹患部位從食管到大腸全消化道都可見到。浦山等對719例白塞病患者的分析,其中胃、十二指腸潰瘍13例(1.8%),迴腸末端多發性潰瘍18例(2.5%),便血5例(0.7%),計36例(5%)。王宏晉對89例白塞病分析,消化系受累者28例(31.5%),其中口腔潰瘍最常見28例(31.5%),食管3例(3.4%),胃1例(1.1%),十二指腸1例(1.1%),回盲部4例(4.5%),橫結腸2例(2.2%),直腸3例(3.4%),肛門7例(7.9%)。馬場等分析手術的腸型白塞病131例,病變在迴腸末端和盲腸的爲105例(80.2%),提出該部位爲好發部位。白鳥報告手術的66例患者,病變在小腸者爲36.4%,小腸結腸者45.6%,結腸者16.6%,胃、十二指腸者1.5%,這些手術的病例半數以上是因爲大量便血,或者表現爲急腹症、穿孔、腸梗阻及當作闌尾炎進行的緊急手術。手術病例的40%發現腸潰瘍穿孔。手術後復發,吻合口瘻管形成,傷口裂開等需再次手術者佔33.9%。病程常反覆緩解和復發交替,遷延不愈。
12.3 其他系統性症狀
關節病多見,少數有關節腫,以膝關節受累多見。部分患者在疾病活動時出現發熱,以低熱多見,時有高熱,可有乏力、肌痛、頭暈等症狀。部分患者因局部血管炎引起內臟病變。大動脈受累時可出現狹窄或形成動脈瘤。肺血管受累則表現爲咯血、氣短、肺栓塞等症狀。神經系統可出現腦膜腦炎、腦幹損害、良性顱內高壓、脊髓損害和周圍神經病變。
15 輔助檢查
15.1 針刺反應
是本病目前惟一的特異性較強的試驗。患者在接受靜脈穿刺、肌內注射或皮內注射後24~48h於針刺局部出現膿皰或毛囊炎,周邊紅暈,稱之爲針刺陽性反應。
15.2 內鏡表現
白塞病的腸管潰瘍好發於回盲部,結腸鏡檢查最有意義(圖1)。潰瘍多發生於腸繫膜附着的對側,呈圓形、小而深的潰瘍,有多發及穿孔的傾向。仔細觀察,小腸鏡對發現小腸潰瘍有幫助,小腸潰瘍和大腸潰瘍的外觀形態不同。小腸潰瘍小而深,常多發,黏膜向潰瘍集中,潰瘍的周邊隆起不明顯,潰瘍爲邊緣非常清楚的圓形鑿出樣的急性潰瘍,在潰瘍底部不附有白苔,大多在2cm以下,亦有直徑大到2~3cm者;內鏡可見對向潰瘍中心部的黏膜明顯集中,潰瘍周邊形成明顯隆起,爲環堤狀。潰瘍呈不規則的下陷,看上去很似Borrmann 2型或Borrmann 3型癌的形態。單憑潰瘍的形態與回盲部單純潰瘍難以區分。
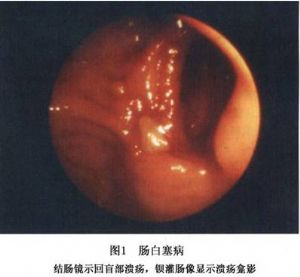
15.3 X線檢查
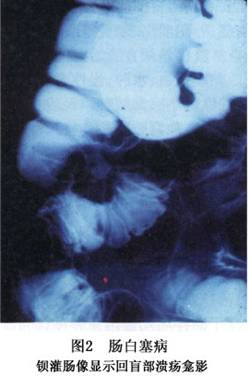
常在回盲部發現黏膜集中的潰瘍龕影(圖2)。病變部腸管的黏膜可出現狹窄以及小腸和結腸的張力增加等。
16 診斷
腸型白塞病通常先出現白塞病的症狀,口腔黏膜潰瘍及外陰部潰瘍最爲常見,以後再出現腸道病變。消化道因多發性潰瘍而出現腹痛等症狀就診。腸道病變的診斷主要依靠內鏡和鋇灌腸檢查。內鏡見到腸管黏膜特別在回盲部有邊緣清楚的圓形或近似圓形的單個或多個潰瘍,爲其特徵性改變。潰瘍底部大多覆以黃白苔,由於腸管變形,潰瘍的觀察往往不太容易。X線檢查常在回盲部發現黏膜集中的潰瘍龕影。腸型白塞病半數以上的病例不出現眼症狀。所以在診斷時要詳細地詢問病史。對於少數患者最初以腸道潰瘍起病,往往難以確診。
17 鑑別診斷
17.1 單純性潰瘍
原因不明,好發回盲部的圓形或卵圓形深潰瘍,組織學表現爲非特異性炎症,缺乏白塞病的口腔潰瘍、外陰潰瘍、眼炎等臨牀特異性表現。
17.2 非特異性潰瘍性結腸炎
潰瘍是從直腸始向上發展可至全結腸,且有連續性、表淺性、瀰漫性、非特異性等特點。黏膜充血、水腫,慢性者可有假性息肉形成,腸腺隱窩底部聚集大量中性粒細胞,形成特徵性的小隱窩膿腫以及隱窩膿腫融合破潰形成黏膜糜爛或淺潰瘍,一般限於黏膜或黏膜下層。隱窩膿腫是非特異性潰瘍性結腸炎較有意義的特徵。
17.3 克羅恩病
好發於回盲部,爲節段性病變,典型者黏膜有“鋪路石”徵象,全腸壁均有炎性改變是其特徵性表現。腸壁或腸繫膜淋巴結可見有典型的肉芽腫改變,中心是類上皮細胞、多核巨細胞及纖維結構,無乾酪樣壞死,具有診斷意義。可合併口腔潰瘍、眼炎、皮膚紅斑等腸外表現,但外陰潰瘍罕見。
17.4 腸結核
腸結核多繼發於開放性肺結核;病變主要涉及回盲部,有時累及鄰近結腸,結核菌素試驗陽性,缺乏白塞病的口腔潰瘍、外陰潰瘍、眼炎等臨牀特異性表現。對鑑別有困難者,建議先行抗結核治療觀察療效。有手術適應證者可行手術探查,病變腸段與腸繫膜淋巴結病理組織學發現乾酪樣壞死性肉芽腫可獲確診。
17.5 急性闌尾炎
急性腹痛起病,常有轉移性右下腹痛,壓痛限於麥氏點,血象白細胞計數增高顯著,一般無白塞病的口腔潰瘍、外陰潰瘍、眼炎等臨牀表現可資鑑別,有時需剖腹探查才能明確診斷。
17.6 其他
18 腸白塞病的治療
18.1 一般治療
在活動期,應限制活動,充分休息,給予流質飲食,待病情好轉後改爲富營養少渣飲食。對於劇烈腹痛和便血的急性期,要絕對安靜,給予腸外中心靜脈營養或腸內營養劑。注意糾正水、電解質平衡紊亂,貧血者可輸血,低蛋白血症者適當補充人血白蛋白。
抗生素治療對一般病例並無指徵。但對重症有繼發感染者,應積極抗菌治療,給予廣譜抗生素,靜脈給藥,合用甲硝唑對厭氧菌感菌感染有效。
18.2 藥物治療
(1)氨基水楊酸製劑:柳氮磺吡啶(SASP)是治療本病的常用藥物。文獻報告單用柳氮磺吡啶(SASP)大多數患者可控制症狀。該藥口服後大部分到達結腸,經腸菌分解爲美沙拉秦(5-氨基水楊酸)與磺胺吡吡啶,前者是主要有效成分,滯留在結腸內與腸上皮接觸而發揮抗炎作用。作用機制可能是,通過影響花生四烯酸代謝的一個或多個步驟,而抑制前列腺素合成,清除氧自由基而減輕炎症反應以及抑制免疫細胞的免疫反應。用藥方法4g/d,分4次口服;用藥3~4周症狀緩解後可逐漸減量,然後改爲維持量2g/d分次口服,維持3個月至1年。副作用爲兩類,一是劑量相關副作用,如噁心、嘔吐、食慾減退、頭痛、可逆性男性不育等,餐後服藥可減輕消化道副作用。另一類副作用屬於過敏,有皮疹、粒細胞減少、自身免疫性溶血、再生障礙性貧血等。因此,服藥期間必須定期複查血象,一旦出現此類副作用應改用其他藥物。近年已研製成5-ASA的特殊製劑,如採用高分子材料膜包裹5-ASA微粒製成的緩釋片或控釋片,使能到達遠端迴腸和結腸發揮藥效,此類製劑統稱爲美沙拉嗪(mesalazine),這類製劑在結腸內經細菌作用打斷偶氮鍵釋出5-ASA。5-ASA新型製劑療效與柳氮磺吡啶相仿,副作用明顯減少,但價格昂貴爲其缺點,適用於對柳氮磺吡啶不能耐受者。
(2)糖皮質激素:皮質激素一般在炎症明顯時或對氨基水楊酸製劑療效不佳者使用。基本作用機制爲非特異性抗炎和抑制免疫反應。一般在急性期潑尼松(Prednisolone)口服40~60mg/d,炎症控制後逐漸減量到10~15mg/d,注意減藥速度不要太快以防反跳,減量期間加用氨基水楊酸製劑逐漸接替激素治療。長期使用對出現眼症者會促使其惡化。
(3)免疫抑制藥:免疫抑制藥試用於對糖皮質激素治療效果不佳或對糖皮質激素依賴的慢性活動性病例,加用這類藥物後可逐漸減少糖皮質激素用量甚至停用,可選擇以下免疫抑制藥中的一種:環磷酰胺(CTX)每天50~100mg,硫唑嘌呤(AZP)50~100mg或巰嘌呤(6-MP)30~50mg,使用時要注意其副作用。
(4)其他藥物:眼症出現時可應用秋水仙鹼(colchicine)每天0.5~1.0mg,口腔潰瘍可使用激素軟膏塗布,此外還可以試用左旋咪唑、轉移因子等,臨牀評價不一。
18.3 手術治療
發生腸穿孔的病例應緊急手術,腹痛明顯、腹部捫及包塊以及潰瘍較深,通過內科保守治療無效者也主張手術切除。由於術後複發率高,因而適應證的掌握應該慎重。手術一般爲回盲部切除或右半結腸切除,術後復發多在迴腸側,因而有人提出迴腸的切除應該充分。