4 ICD編碼
20.7904
4.1 分類
4.2 概述
迷路切除術主要適用於藥物不能控制的眩暈病人,同時伴有嚴重感音神經性聾,言語頻率聽閾高於60dB、語言識別率小於70%者。手術的原則是完全清除所有的前庭感覺上皮,前庭末梢感覺器破壞後,前庭神經的生物電活動消除,無病理性衝動,症狀消失得完全。目前常用的迷路切除術有經鼓室和經乳突兩種進路。
4.3 適應症
迷路切除術適用於:
1.內科治療失敗的病人 在給予利尿劑、前庭鎮靜劑、血管擴張劑等藥物對症治療後,仍不能控制眩暈發作和進行性聽力減退。一般經過1年以上的保守治療無效者,方可考慮手術治療。
2.晚期病人耳蝸功能完全損失,耳鳴嚴重。聽力重度損傷,仍不能控制眩暈發作,應考慮破壞性手術。
3.內淋巴囊手術後眩暈消除1年以上,眩暈症狀又復發而聽力仍有實用水平,可能囊內引流口封閉或堵塞,再次引流或換管後症狀可消失。如症狀復發而聽力已很差,可行破壞性手術。
4.內淋巴囊手術後,眩暈症狀繼續存在未能緩解,若病人聽力仍在實用水平,可考慮經顱中窩或迷路後前庭神經切斷術。若聽力已經嚴重減退,可行迷路破壞性手術。
4.4 禁忌症
1.在眩暈急性發作期或急性傳染病期間,不宜手術,緩解後再考慮手術。
2.婦女月經期不宜手術。
3.心肺功能不能承受手術者。
5.雙側病變者一般不採取破壞性手術,若一耳聽功能完全喪失,另一耳出現耳悶波動性聽力減退,應先考慮非破壞性減壓術,保守性內淋巴囊減壓術,也許能保存聽力。
4.5 麻醉和體位
在全麻下進行手術。病人平臥,頭偏向對側,按乳突根治術術式碘酊消毒外耳道及乳突區皮膚,鋪無菌巾。
4.6 手術步驟
4.6.1 1.經鼓室迷路切除術
按鐙骨手術做耳內切口,分離鼓膜耳道皮瓣,暴露中耳腔。分離砧鐙關節切斷鐙骨肌腱,用鉤針將鐙骨從前庭窗取出,若砧骨長腳影響操作,可行砧骨切除,然後再切除鐙骨。
鐙骨足板切除時可見膨脹的球囊與足板內側面接觸,或有少許纖維帶粘連,可用吸引器或鉤針將帶有色素的球囊膜性組織取出。將鉤針伸入前庭窗,向前下至耳蝸底回,向上在面神經深面至外半規管壺腹,向前下至後半規管壺腹處進行剔刮,如此達到破壞包括橢圓囊在內的膜迷路組織。不能穿通前庭內壁球狀隱窩的篩區,因該處很薄,一旦穿破可發生腦脊液漏。爲了達到更徹底的破壞,可用微型鑽磨開鼓岬,先在圓窗的前部磨一溝,再由圓窗下緣磨開耳蝸第一回鼓階,繼之開放其上的前庭階和第二回鼓階,如此除耳蝸各回的前端外,全部耳蝸均被切除,耳蝸完全破壞對治療耳鳴病人尤爲重要,並可用小棉球放入前庭,擦去壺腹嵴的感覺上皮,以及橢圓囊斑和球囊斑的神經上皮,去除鼓岬骨質可切除侷限於耳蝸內的神經纖維瘤(圖9.3.1.2-1)。前庭神經感覺上皮完全切除後,可滴無水乙醇入內耳,達到完全破壞感覺上皮的目的,用浸慶大黴黴素的明膠海綿填入迷路,將鼓膜外耳道皮片復位,外耳道碘仿紗條填塞,切口縫合,包紮。

4.6.2 2.經乳突迷路切除術
在全麻下進行手術,按乳突根治常規做耳後切口,暴露鼓竇,磨除乳突氣房,輪廓化骨半規管外形、乙狀竇、頸靜脈球和二腹肌嵴,保留骨性外耳道後壁的完整性。用小鑽頭磨開上、外、後三個骨半規管,暴露膜迷路並予以切除或吸出,三個半規管全部開放後(圖9.3.1.2-2),在面神經管深面進入前庭,切除橢圓囊、球囊斑,待三個半規管的壺腹及兩個囊斑的神經末梢上皮完全切除後,根據具體情況決定是否切除耳蝸。最後取遊離或帶蒂顳肌瓣,填塞前庭和乳突腔,防止前庭神經末梢形成外傷性神經瘤。用抗生素液清洗術腔後,分兩層縫合軟組織,皮下橡皮片引流,包紮,結束手術。

4.7 述評
1.眩暈 術前雖半規管已無功能,迷路破壞後前庭神經末梢仍能放電,故可出現嚴重眩暈,數日後逐漸恢復。由於前庭末梢感受器破壞不徹底或形成外傷性神經瘤,故術後仍有位置性眩暈。
2.面神經損傷 經耳道進路做迷路完全性破壞時,有可能在鼓室段損傷面神經;經耳後進路有可能損傷鼓室段和乳突段面神經之間的膝部。須在顯微鏡下操作,且熟悉面神經諸標誌,近面神經處用鑽石鑽頭磨研,可避免面神經損傷。
3.腦脊液漏 經耳道徑路刮除球囊斑時,防止穿破前庭內壁的球狀隱窩,一旦穿破可能發生腦脊液漏;經迷路腔開放了內聽道,可引起大量腦脊液外漏,一旦形成腦脊液漏,應採用結締組織或肌肉塊封閉瘻口,腔內用可吸收物質充填,乳突腔用紗條填塞。
5 ICD編碼
20.7902
5.1 分類
耳鼻喉科/中耳手術/耳源性併發症的手術治療
5.2 概述
化膿性迷路炎是細菌侵入內耳,在迷路內形成廣泛的化膿性炎症,致使內耳感受器遭受破壞。病人出現劇烈眩暈、眼震、嘔吐、耳聾等症狀,病程短者1~2周,長者持續4~6周。感染可來源於中耳或乳突,以圓窗膜、卵圓窗環韌帶或窗前裂侵入迷路(鼓室源性迷路炎),或來源於蛛網膜下隙,經內聽道或蝸水管侵入內耳(腦膜源性迷路炎),目前以後者較爲多見。致病菌以流感嗜血桿菌和腦膜炎雙球菌最爲常見,少數爲肺炎球菌第Ⅲ型。組織病理學檢查可見整個迷路內組織呈化膿性病變,末梢感受器和膜迷路壞死,以後前庭階、鼓階及半規管內纖維化、骨化和閉塞,或腐骨形成,形成“死迷路”。由於抗生素藥物的廣泛應用,化膿性迷路炎的發病已大爲減少,須行手術治療者亦很少,但迷路感染向顱內擴散以致引起腦膜炎者仍時有發生,必須施行手術引流迷路膿液,清除病竈,以防治顱內感染,達到治癒目的。
至於因迷路炎後遺的致殘性眩暈,近年在選擇性前庭迷路切除術,包括應用氨基糖苷類耳毒性藥物的化學性切除、物理性超聲波和激光切除取得進展。這裏主要介紹治療化膿性迷路炎的迷路切除術。
迷路切除術是將前庭、半規管、耳蝸打開,使迷路引流通暢,並同時清除感染病竈的一種手術,其目的是引流,根除病竈,防止感染向顱內擴展。
5.3 適應症
迷路切除術適用於:
1.急性化膿性迷路炎已有或疑有顱內併發症者,如腦膜炎、乙狀竇血栓性靜脈炎等。
2.急性化膿性迷路炎經抗生素及化學藥物治療不能控制其發展者,應行乳突根治及迷路切除術,以利引流。如已得到控制而病竈未除,可於6~8周後再行手術,以預防顱內併發症的發生。
3.慢性化膿性中耳乳突炎病人,聽覺及前庭功能已喪失,乳突根治術中發現有迷路骨質壞死或腐骨、瘻管,可同時施行迷路切除術。
4.慢性化膿性迷路炎病人已行乳突根治術,雖聽覺及前庭功能喪失,仍長期眩暈,非手術治療無效者。
5.對因腦膜炎產生的急性化膿性迷路炎者,是否行迷路切除術,有不同意見。一些學者認爲,可及早於48h內切開迷路引流,這樣不但可治癒迷路炎,並可引流腦膜膜炎症,促使癒合。
5.4 禁忌症
1.侷限性迷路病變。
3.慢性化膿性迷路炎,病變已停止發展,迷路已形成纖維結締組織及骨質增生者。
5.5 術前準備
1.剃去術側耳周5cm區域的毛髮,女病人應將頭髮結辮、梳向對側。清潔及用75%乙醇消毒耳廓及耳周皮膚。
4.眩暈、嘔吐等迷路症狀嚴重者,予以補液,糾正水、電解質紊亂,應用鎮靜劑,如地西泮(安定)、異丙嗪(非那根)等。
5.6 麻醉和體位
麻醉:一般在全身麻醉下進行手術,如術前檢查證實病人患側前庭功能已完全喪失,亦可在局麻下進行。局麻以神經阻滯麻醉爲主,切口及其周圍局部浸潤麻醉。局麻:藥物常用1%~2%利多卡因或2%普魯卡因加1‰腎上腺素適量(1ml加1滴)。
1.於外耳道四壁骨與軟骨交界處皮下注射,深達骨膜,慢慢浸潤到鼓環,以皮膚發白爲度,阻滯麻醉耳顳神經內外支及迷走神經耳支。
2.於耳廓附着部後方約1~1.5cm處相當於耳後切口上、中、下3點刺入,依次向上、下方皮下及骨膜下注藥,再於乳突尖與耳垂後溝連線的中點以及乳突後緣分別皮下注藥,阻滯麻醉耳大神經及枕小神經耳支,見本卷解剖部分。
5.7 手術步驟
手術方法很多,此處重點介紹目前常用的經耳道及乳突兩種徑路迷路切除術,並簡要介紹經典的Jansen-Neumann手術和Hinsberg引流操作技術。
5.7.1 1.經耳道迷路切除術
(1)耳道內切口,暴露中耳腔:行耳道內切口,即常規鐙骨手術切口。分離鼓膜耳道皮瓣,進入鼓室腔,除去後上部分骨性鼓環和外耳道後上方部分骨質,充分暴露前庭窗區和圓窗區(圖9.2.4.1-1)。

(2)打開前庭,清除病變:切斷鐙骨肌,分離砧鐙關節,用鉤針摘除鐙骨(圖9.2.4.1-2)。如砧骨長腳影響操作,可先將砧骨或砧骨長腳切除。用吸引器對準前庭窗吸引迷路內積膿及膜迷路(圖9.2.4.1-3)。再將鉤針伸入前庭,去除橢圓囊、球囊及其他內耳膜性碎片(圖9.2.4.1-4)。注意不要穿破前庭內壁的球狀隱窩(spherical recess),該處骨壁很薄,如穿破可發生腦脊液漏。然後再將吸引頭伸入前庭深部,反復吸除膜性碎片。


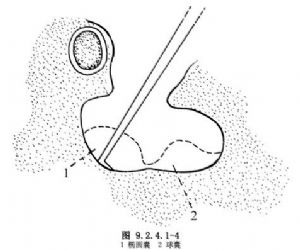
用微型電鑽磨除前庭窗和圓窗之間鼓岬的骨質(圖9.2.4.1-5)。先在兩窗前部磨溝,後磨開後部骨質,用鉤針取出鼓岬骨質,使耳蝸底轉及前庭廣泛暴露。將一4~5mm的直角鉤針伸入前庭窗,向前上方去除前半規管壺腹,向正上方去除外半規管壺腹,向後下方去除後半規管壺腹,向前磨開耳蝸並吸除之,亦可用鉤針以棉球試擦,使病變組織及感覺上皮完全清除。

用清毒生理鹽水沖洗後,前庭內滴入無水乙醇,並填入浸以鏈黴素或慶大黴黴素、新黴素的明膠海綿(圖9.2.4.1-6)。中耳腔內填入明膠海綿碎片,鼓膜耳道皮瓣復位,外耳道內填入碘仿紗條。

經耳道徑路切除迷路,不須打開乳突及半規管,可直接到達及廣泛暴露前庭,向後通3個半規管,向前連耳蝸,達到引流、清除病變及感覺上皮的目的,手術時間短,損傷小,癒合快。
5.7.2 2.經乳突迷路切除術
適用於需行乳突根治術及迷路切開術的病人。
(1)做耳內切口或耳後切口,行常規乳突根治術,做到“輪廓化”,顯露3個半規管的外形、乙狀竇、竇腦膜角、二腹肌嵴、前庭窗、圓窗及鼓岬(圖9.2.4.1-7)。

(2)切開半規管:用2~3mm鑽頭將外半規管磨開,向前達壺腹,向後、向下至後半規管繞過處。於外半規管的上方,磨開前半規管及其壺腹,磨開位置應於前半規管的下部,若於其上部磨開易損傷硬腦膜板。於外半規管的後下、乙狀竇骨板的前方,磨開後半規管及其壺腹,磨開位置應於後半規管的前部,若向後磨易損傷乙狀竇。切開這3個彎曲的半規管,用細鉤針及吸引管去除膜迷路及其壺腹(圖9.2.4.1-8)。

(3)切開前庭:將鐙骨自前庭窗取出,用2~3mm鑽頭擴大前庭窗,去除兩窗間骨質,以鉤針及吸引管伸入前庭,去除橢圓囊、球囊及其囊斑(圖9.2.4.1-9)。
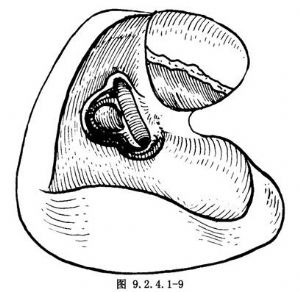
(4)切開耳蝸:自前庭窗向前除去鼓岬外層骨質,暴露蝸管,沿基底轉向前磨開蝸管,暴露蝸軸(圖9.2.4.1-10)。清除病竈,但注意勿傷耳蝸底,以免通入內耳道引起腦脊液漏。至此,3個半規管開放,前庭及耳蝸暴露,病變清除,成爲一相通的術腔。

(5)術腔沖洗、填塞:術腔用消毒生理鹽水沖洗後,迷路骨腔內滴入無水乙醇,填入浸有鏈黴素或慶大黴黴素、新黴素的明膠海綿。外覆蓋遊離顳肌筋膜。手術腔按乳突手術常規處理。
5.7.3 3.Jansen-Neumann手術
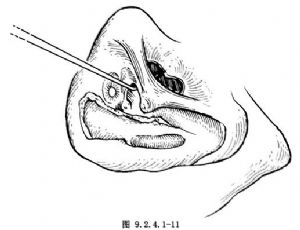
經典的Jansen-Neumann手術爲先完成乳突根治術,暴露乙狀竇壁和顱中窩、顱後窩腦膜,處理或排除該處病變後,磨開外半規管、後半規管及前半規管,除去前庭窗與圓窗間鼓岬部骨質,使迷路引流通暢(圖9.2.4.1-11)。
5.7.4 4.Hinsberg手術
Hinsberg的引流操作技術是打開外半規管,廣泛除去鼓岬骨質,充分暴露前庭及耳蝸(圖9.2.4.1-12)。

5.8 術中注意要點
1.要熟悉迷路與其周圍組織的關係,以免術中損傷面神經、硬腦膜、乙狀竇及頸靜脈球等重要結構。外半規管位於鼓竇底部的前下方,爲一白色光滑而突起的骨質,最易識別。面神經水平段位於外半規管的前下方,適在前庭窗的上方。面神經水平段與前庭窗後緣之間的距離約3mm。外半規管的壺腹適在前庭窗的上方,面神經水平段的後內側。外半規管的隆起部,距前庭窗的後緣約5mm。外半規管的後部,距顱後窩硬腦膜板約爲4~5mm。前半規管壺腹位於前庭窗前上方,始自壺腹,垂直向上,於巖部上面彎曲形成弓狀隆凸,與顱中窩僅隔一薄骨板,繼而向下、微向後,與後半規管連合通入前庭,故應自前半規管下面切開,可避免損傷硬腦膜,並有利於引流。後半規管的連合管,向後繞過外半規管,繼向下、向內接近壺腹,通入前庭。在氣化乳突,後半規管與乙狀竇間的距離約爲5~7mm,而硬化乳突二者間就甚爲接近。後半規管的下端與頸靜脈球間距離約爲2mm。面神經垂直段位於後半規管的前面約4~5mm。手術必需在高倍手術顯微鏡下細心操作。
2.在切開前庭時,注意不要損傷前庭內壁的球囊隱窩,該處骨板很薄,如穿破可引起腦脊液漏。在切開耳蝸時,可磨開蝸管,暴露蝸軸,但不要切除蝸軸,以免通入內聽道口,漏出腦脊液。
3.術中要完全清除迷路病變及前庭感覺上皮,以根治病竈,治癒眩暈,防止病變向顱內擴展,周圍前庭感受器切除得越徹底,代償得越快,症狀消失得也越完全。
5.9 術後處理
2.注意術後有無面癱、眩暈、噁心、嘔吐,如出現眩暈、噁心、嘔吐,檢查眼震方向、振幅、類型,並予服鎮靜劑,如地西泮(安定)2.5mg,3/d,苯巴比妥(魯米那)0.03g,3/d。若術前臨牀及檢查無半規管瘻管徵象、術中無損傷,可能因術腔紗條填塞過緊,宜及時鬆動耳內紗條。
4.術後每日更換耳外部敷料,觀察耳內滲出物情況、切口有無紅腫。術後第5~7天拆線。
5.術後第10~14天抽出耳內碘仿紗條,觀察外耳道皮瓣及植片生長情況、創面肉芽面是否平滑。如滲出物多,可填入滲抗生素液紗條,每日或隔日換取。如分泌物不多,可不填塞。
6.供皮區敷料可不打開,直至2周左右上皮癒合時取除敷料。
7.門診觀察至術腔完全上皮化、幹耳。以後每隔半年至1年觀察1次,清理術腔脫落上皮碎屑。
5.10 述評
1.面神經損傷 術中開放外半規管及後半規管時,由於解剖不熟悉、操作不熟練而致。
2.腦脊液漏 可因迷路腔開放內耳道、穿破球囊隱窩而引起腦脊液漏。應採用結締組織或肌肉塊填塞封閉瘻口。
4.損傷乙狀竇壁及頸靜脈球 硬化型乳突後半規管與乙狀竇骨壁間連接很緊,其下部與頸靜脈球間隔約2mm骨質,如操作不慎,可損傷引起大量出血,應立即填入明膠海綿、顳筋膜及碘仿紗條止血。