7 概述
幽門環肌切開術是1907年Dufou和Fredet首先提出用外科手術的方法,切開幽門肌至黏膜下層和鄰近的內斜肌,達到治療先天性肥厚性幽門狹窄(congenital hypertrophic pyloric stonosis)之目的(圖12.7.2-1)。1912年Rammstedt簡化了這一手術,即不縫合幽門肌切開的裂隙。此術式以其肯定滿意的效果被世界公認爲首選術式,沿用至今。

9 術前準備
病兒常因頻繁嘔吐而致慢性脫水或伴有鹼中毒,有不同程度的營養不良。必須做積極的術前準備1~2d,改善其全身情況,以利手術安全。
1.根據病兒的臨牀表現及血液生化檢查結果,給予靜脈補液,糾正水、電解質、酸鹼失衡,如有抽搐應適當補鈣。必要時輸血漿或全血。
2.因大部分病兒有幽門不全梗阻,應停止餵養,但不必放置胃管持續減壓。梗阻症狀嚴重者,手術前晚用溫鹽水洗胃,以減輕胃黏膜水腫。可不必保留胃管,術晨再放置胃管。
3.積極治療原有並存疾病,如肺炎。
11 手術步驟
1.切口 手術範圍較小,切口要有足夠的顯露,也要考慮減少腹壁創傷、避免裂開以及美觀等方面效果。切口靠近肋弓,其下有肝臟對切口起保護作用,儘量避免切斷肌肉,以利癒合。目前多選用Robertson倡用的右肋下格子形切口,即右肋緣下1.5~2.0cm與之平行的斜切口,切口內端在右腹直肌外緣,腹壁肌層依其纖維方向逐層分開,其方法與闌尾手術切口相似。切口如顯露不足,將腹直肌鞘外緣切開少許即可。此外選用右上旁正中或經腹直肌切口均未嘗不可。橫行切開腹膜進腹腔(圖12.7.2-7)。

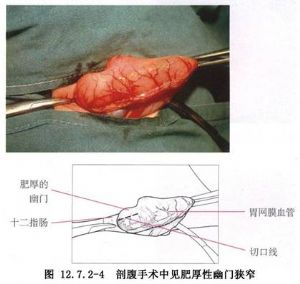
2.打開腹腔後,將肝下緣輕輕拉向上方,術者用右手示指及拇指探觸肥大的幽門腫塊,將其提出切口外。術者換左手拇、示指固定腫塊(圖12.7.2-8)。

3.在幽門腫塊前壁無血管區,縱行切開漿膜層,此切口胃側端可達腫塊邊緣,而十二指腸端則須止於腫塊邊緣近側,切勿超過。因爲幽門肥厚的環肌突入十二指腸腔,使該部十二指腸黏膜重疊覆蓋在腫塊遠端表面,此處的黏膜距前述之漿膜切口極近,屬手術的危險區,稍有不慎就會切破十二指腸(圖12.7.2-9)。

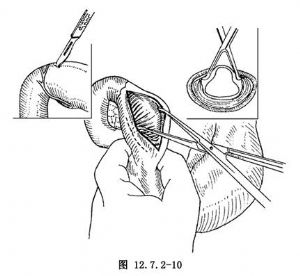
4.漿膜切開後進行幽門肌切開,可先用刀小心切開淺部肌纖維,然後用小刀柄鈍性分離肌層,繼之用專用的幽門分離鉗進行分離,每一操作均須在直視下,如用蚊式止血鉗分離時,勿將鉗尖插入組織盲目分離。肌肉離斷後幽門管黏膜自然膨出到肌肉裂隙中,在分離腫塊兩端時,應注意保護黏膜,直至幽門管黏膜膨出爲止。肌肉斷面有小出血點時,可以用溫熱生理鹽水紗布片壓迫止血。或用小針1-0絲線縫扎止血,不應穿透胃腔,也可用針狀電刀電凝止血,但應慎重,避免損傷黏膜(圖12.7.2-10)。
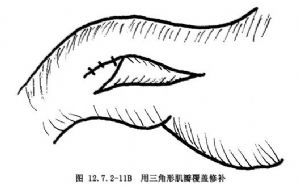
5.幽門肌切開完畢後,將胃內氣體擠入十二指腸,檢查通過是否順利,同時注意黏膜有無破損溢漏。如發現黏膜有破損,單純修補常較困難,且有危險,一般先用可吸收縫線修補黏膜破孔,在十二指腸端選另外部位重新行幽門肌離斷,形成三角肌瓣,再將穿孔側肌層與三角形肌瓣間斷縫合修補破損處,仍可獲滿意的效果(圖12.7.2-11A、B)。查黏膜無溢漏,止血完善,即可將幽門部送回腹腔。一般不放置腹腔引流,如十二指腸黏膜有破損且修補不滿意時,可放置腹腔引流。